近年来,随着医学知识的普及,再加上不少单位在体检时增加了幽门螺杆菌
(Hp)检测项目,越来越多的人开始认识这一病菌,并知晓这一病菌与胃癌发生的关系。于是,检测阳性者中的不少人患上了“Hp恐慌症”,担心日后会发生胃癌,不惜一切代价将其“斩尽杀绝”;检测阴性者则放“宽心”,认为自己不会患上胃癌。
那么,体检幽门螺杆菌阳性者会进展成胃癌吗?引起胃癌发生的主要因素是什么?阳性者应该怎样对待幽门螺杆菌感染,一定要“杀干净”吗?检查阴性,就可以排除胃癌吗?
阳性者:并非一定会进展成胃癌
流行病学研究表明,我国是幽门螺杆菌感染大国,一般人群中幽门螺杆菌的感染率高达40%~60%。据国际癌症机构最新统计,我国的胃癌发生率居所有消化道肿瘤最高,达到22.7/10万;欧美国家的Hp感染率较低(40%),胃癌发生率也低(3.9/10万)。我国胃癌高发区的成人Hp感染率在60%以上,也表明Hp感染和胃癌的发生有一定关系。尽管幽门螺杆菌与胃癌的发生关系密切,但并不是说,所有感染了幽门螺杆菌的人最终都会发生胃癌。
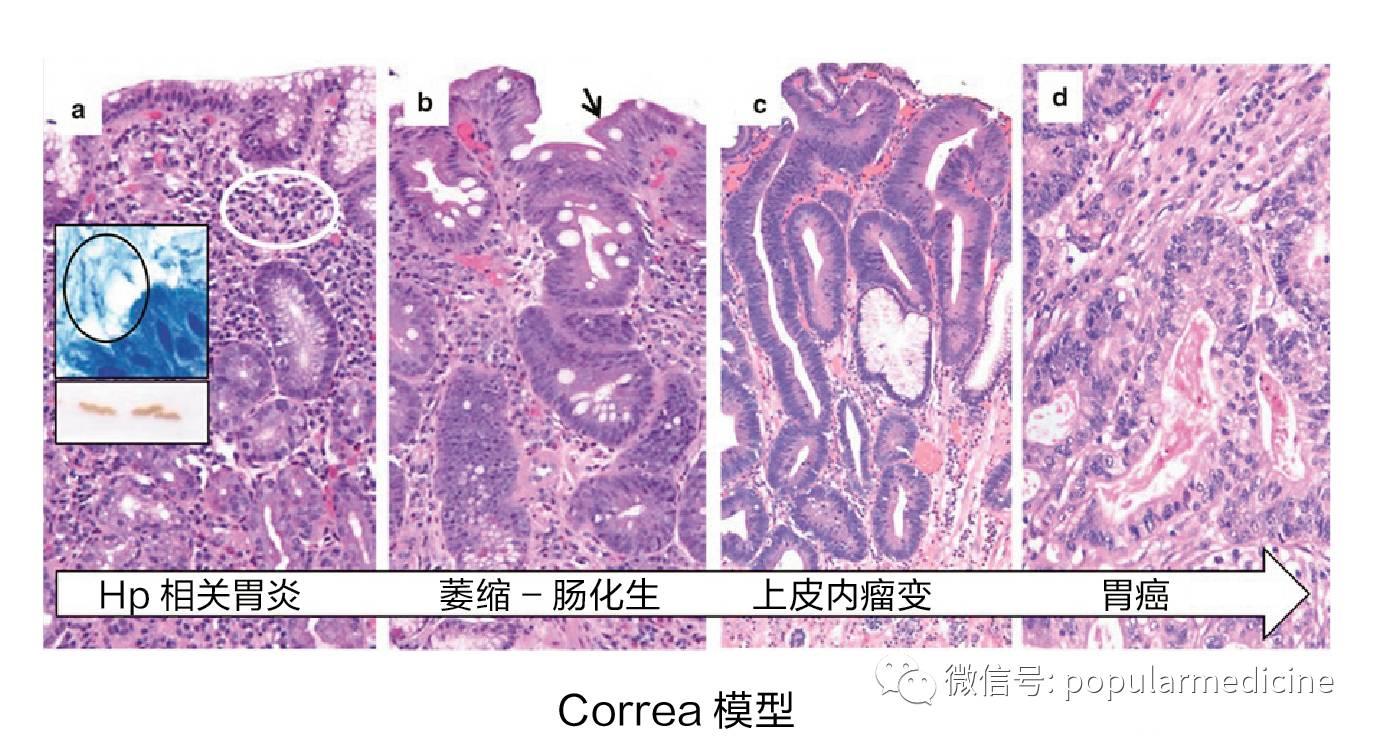
Hp导致胃癌的发生是一个漫长的过程,通常要经历Hp相关性胃炎→萎缩性胃炎→肠化生→不典型增生(或上皮内瘤变)→早期胃癌→进展期胃癌等多个阶段,也称为胃癌发生的“Correa”模型,因此,只要在早期胃癌发生之前,根除Hp就是有益的。但也有研究表明,根除Hp在肠化生阶段之后,不能逆转已经存在的肠化生和内瘤变,但是,对于萎缩程度的减轻有一定作用。从这一点来说,根除Hp越早,对于预防胃癌就更有意义。
遗传、环境等因素在胃癌发生中至关重要
除幽门螺杆菌感染是胃癌发生的危险因素外,其他因素在胃癌发生中的作用也不可忽视。
1. 饮食因素。以往保存食物采用烟熏(熏鱼、熏肉)、盐腌的方法,食品中含有相当高的致癌物,如苯并芘、亚硝胺等,而高浓度的食盐被认为是促癌物质。用高温油煎炸的食品也含有一定量的多环芳烃类致癌物。高盐食品,如腌肉、腌鱼、腌禽类、咸菜、腊肉、腊肠也受到注意,高盐食物可损伤胃黏膜,使致癌物容易被身体吸收。2015年,世界卫生组织宣布,火腿、培根等加工肉制品为“致癌物”,引起广泛关注。
2.真菌毒素。流行病学调查发现,我国胃癌高发区粮食及食品的真菌污染相当严重。高发区慢性胃病患者空腹胃液中霉菌及其毒素检出率明显高于胃癌低发区。胃液中检出杂色曲霉菌、黄曲霉菌、构巢曲霉等霉菌,由其产生的杂色曲霉毒素、黄曲霉毒素等可诱发大鼠胃癌。
3.吸烟饮酒。长期吸烟的人胃癌发病率明显提高。烟龄越长,胃癌发病越多。吸烟对胃有致癌和促癌作用。长期饮酒与导致胃癌的其他因素有协同和促癌的作用。
4.遗传因素。遗传因素在胃癌病因中的作用比较肯定,有明显的家族聚集倾向。一般认为,胃癌病人亲属的胃癌发病率比对照组高4倍。
一旦幽门螺杆菌检测阳性,建议予以根除
传统观念认为,大部幽门螺杆菌阳性不需要治疗。但最新的《幽门螺杆菌感染京都共识2015》已经将幽门螺杆菌感染定义为一种感染性疾病,一方面,只要有幽门螺杆菌感染,尽管患者年纪尚轻,也没有症状,但其胃黏膜已经存在炎症改变;另一方面,一个患者的Hp可能传染给其他人,造成Hp感染率居高不下。如果不采取积极措施,降低我国整体人群Hp感染率,那胃癌的发生率还会居高不下。
有数据显示,溃疡病治疗过程中幽门螺杆菌阳性,3年内复发率高达90%,根除后3年内复发率小于10%。二是我国胃癌发生率也在下降,从1990年的38/10万下降到目前的22/10万左右,下降了几乎一半,这与开展Hp根除有很大关系。日本经过开展Hp根除和内镜普查,胃癌发生率已经从1980年的80/10万下降至今天的50/10万。

下列人群必须进行幽门螺杆菌治疗
鉴于幽门螺杆菌与胃癌的关系,建议下列人群应接受根除幽门螺杆菌治疗:有胃癌家族史、消化性溃疡、慢性胃炎伴萎缩或糜烂、病理发现有不典型增生的患者,计划长期服用包括阿司匹林在内的非甾体抗炎药、不明原因缺铁性贫血、特发性血小板减少紫癜等患者。有消化不良症状、但内镜没有阳性发现的患者,其中一部分患者在根除Hp后,其症状也可得到改善。
阴性者:不能完全排除胃癌可能性
虽然幽门螺旋杆菌诱导的胃炎被认为是引起消化性溃疡和胃癌的最重要风险因素,但检测幽门螺杆菌并非诊断胃癌的重要手段,其检测目的也并非是为了排除检查者是否患有胃癌。因为胃癌的发生不仅与Hp相关,也有很多因素参与。例如,非洲的Hp感染率高达70%,但是,胃癌发生率仅3.8/10万,被称为“非洲之谜”。而幽门螺杆菌即使检查阴性,也不能排除患有胃癌或今后发生胃癌的可能。因此,只能通过饮食控制、定期内镜检查来预防胃癌的发生或早期发现胃癌。对于胃癌高发区人群,或有胃癌家族史的人群,这一点尤须引起重视。
目前,诊断胃癌常用的检查方法为以下4种:常规检查、X线气钡双重对比造影、胃镜检查、影像学检查。其中,胃镜检查是目前诊断胃癌最确切、有效的金标准。遗憾的是,许多病人谈“镜”色变,对胃镜心有疑虑,甚至恐惧做胃镜,以致延误病情和治疗。现在,无痛苦内镜检查诞生,病人在睡眠中接受检查,无任何不适,可取得满意效果。
5类人群,需接受胃镜检查
目前,全球超过40%的胃癌患者是中国人,幽门螺杆菌与胃癌已被证实有密不可分的关系。但是,感染幽门螺杆菌不能作为早期诊断胃癌的唯一标准。但如有以下症状,需特别警惕。①上腹部疼痛。开始为间歇性的隐隐作痛,常常诊断为胃炎或溃疡病等。②上腹部不适。多为饱胀感或胃烧灼感。③嗳气消化不良。食后饱胀感,并主动限制饮食,常伴反复嗳气。④大便潜血阳性。如果在没有进食血豆腐,吃铋剂等药物情况下检查大便隐血阳性。⑤消瘦及贫血。中晚期胃癌的主要症状。患者常常因食欲减退、消化道失血而出现消瘦和贫血等症状。一旦出现上述症状,即使幽门螺杆菌检查阴性,也需要进一步做胃镜检查,以排除胃癌。
总之,按照最新的观念,只要有幽门螺杆菌感染都应该在医生指导下及时根除。研究证实,采用正规方案,质子泵抑制剂+两种抗生素+铋剂的10~14天四联方案,Hp的根除率可以达到90%以上,且不会导致耐药菌增加。幽门螺杆菌的“广泛根除”,可以降低整体人群的Hp负荷,最终降低胃癌发生率。
预防幽门螺杆菌感染,从饮食卫生开始
幽门螺杆菌传染力较强,可以通过手、不洁餐具、粪便等途径传染。受中国饮食文化的影响,很多人聚餐不习惯用公筷,或喜欢相互夹菜等,这些都是潜在的感染因素。可以说,幽门螺杆菌其实就是吃进去的细菌。在聚餐时甚至在家庭内采用分餐制或使用公筷、避免相互夹菜等值得提倡。此外,幽门螺杆菌不耐热,使用有高温消毒功能的消毒碗柜,可以把幽门螺杆菌杀死,或者将碗筷放在锅里用开水煮一会儿,也可把幽门螺杆菌杀死。
另外,家中老人把食物嚼了或咬下来再喂孩子,这是很不好的习惯。幽门螺杆菌主要是经口腔进入人体,这种细菌常存在于带菌者的牙垢与唾液中。因此,注意口腔卫生、定期换牙刷是预防该菌感染、预防胃溃疡与胃癌的重要措施。科学家在部分水源中也曾发现该菌存在,因此,生活中尽量别喝生水。
↓点击杂志封面,购买《大众医学》新刊或过刊

▸微信号:popularmedicine
▸快速关注:点击题目下方小字“大众医学”
▸投稿合作:[email protected]
▸ 点击左下角「阅读原文」,网上订阅全年杂志