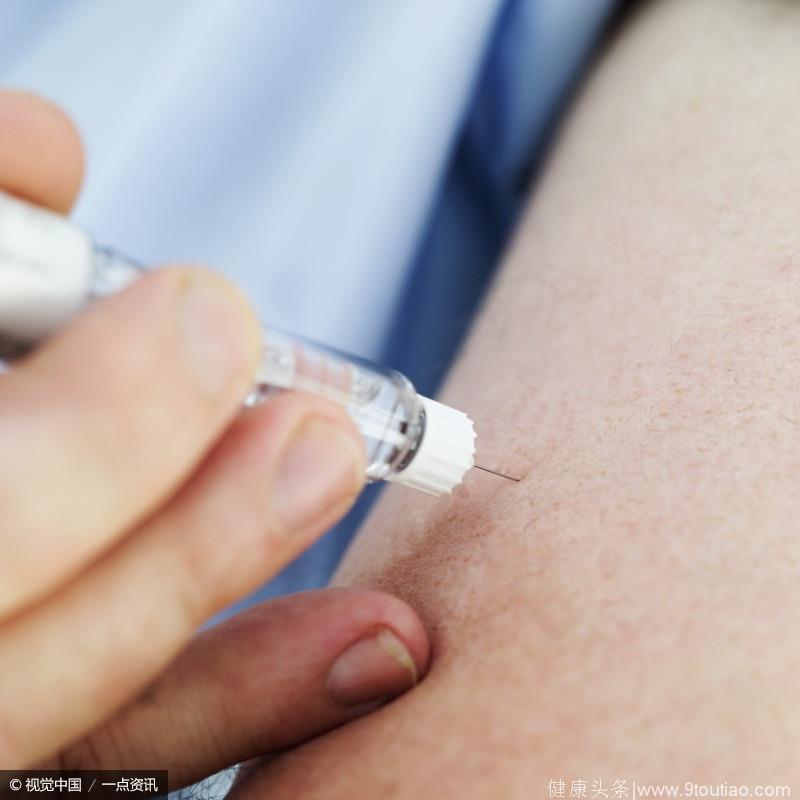
案例一
患者王某某,女,63岁,确诊2型糖尿病八年,口服药物已无法有效控制血糖,通过检查发现已有糖尿病视网膜病变和糖尿病周围神经病变,医生建议皮下注射胰岛素控制血糖,但王某某立刻拒绝,理由是使用胰岛素会上瘾。
使用胰岛素会上瘾吗?
胰岛素是一种蛋白质激素,由胰脏内的胰岛β细胞分泌,胰岛素的作用主要为参与调节糖代谢,控制血糖平衡。
所以严格意义上来说,胰岛素并不是一种药,它是人体自身分泌的一种生理激素,所以说“胰岛素成瘾”完全是天方夜谭。
目前临床上糖尿病主要分为1型和2型糖尿病,在胰岛素问世之前,1型糖尿病患者都难逃过早死亡的悲剧,正因为胰岛素的问世,才使得糖尿病成为可治之病。
虽然2型糖尿病患者自身胰岛还有一部分功能,但是确诊的时候病人胰岛功能往往已降至正常的50%,研究发现,2型糖尿病患者早期使用胰岛素可以减轻自身胰岛负担,有助于胰岛功能的修复。
可见胰岛素注射不仅不会成瘾,反而对身体有无与伦比的好处。
案例二
患者孙某,男,65岁,确诊2型糖尿病三年,皮下注射胰岛素半年,一周前,患者注射胰岛素后未及时进餐,导致低血糖发作,孙某认为自己以前吃药从未出现类似情况,故认为使用胰岛素副作用太大。
胰岛素副作用太大?
胰岛素是一种调节血糖的生理激素,皮下注射后它很快就会发挥降糖作用,任何一名糖尿病病人在接受胰岛素治疗的过程中,专业内分泌医生都会反复向患者及家属告知可能存在的低血糖风险。
像患者孙某,皮下注射胰岛素后未及时进餐,这是发生低血糖的主要原因,临床上使用胰岛素后出现低血糖,90%都是注射后未及时进餐或不进餐,注射量过大或联合服用了其他可能降低血糖的药物。
同样,口服降血糖药物同样有导致低血糖的风险。
我们不能以此认为胰岛素副作用太大,相反,和口服药物相比,胰岛素还能避免肝肾损害,消化道反应等副作用。

案例三
患者姜某,男,40岁,确诊2型糖尿病三月,皮下注射胰岛素两周,相关检查并没有发现糖尿病并发症,姜某注射胰岛素后认为胰岛素打了就停不下来,拒绝继续使用。
可以不打针改用口服吗?
符合这三种情况的病人,注射胰岛素一段时间后,完全可以改成口服药。
平时口服降糖药治疗的病人,且血糖控制理想,在遇到感染、手术、创伤等应激情况时,胰岛素的需求量陡然增加,此时需要短期补充胰岛素,度过应激期、病情稳定之后,可以停掉胰岛素恢复原先的口服药治疗。
对于血糖较高的初诊糖尿病病人,发现较早且没有糖尿病并发症,通过短期的胰岛素强化治疗,可以使病人的胰岛功能得到改善,这部分病人可停用胰岛素改成降糖药物口服,有的甚至不需口服降糖药物,通过饮食和运动调节就可以使血糖得到良好控制。
为了防止口服降糖药对胎儿及婴幼儿的不良影响,在妊娠或哺乳期间病人均应采用胰岛素治疗,过后可以换用口服药物继续治疗。
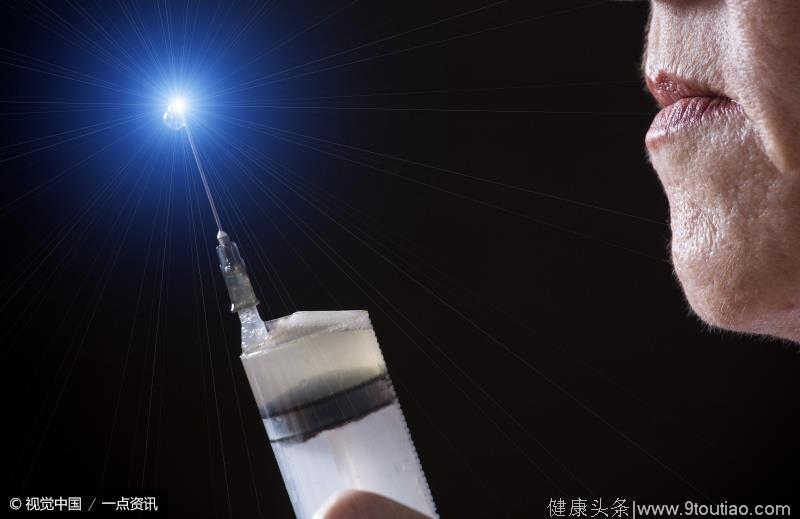
案例四
患者方某某,女,70岁,确诊2型糖尿病五年,皮下注射胰岛素一月,相关检查提示糖尿病视网膜病变和糖尿病肾病,方某某认为皮下注射胰岛素太痛,拒绝继续使用,通过检查胰岛素注射笔,发现针头已经弯曲。
注射胰岛素会痛吗?
很多人一听要打胰岛素,往往会充满恐惧,觉得注射胰岛素的针头都是那种肌注的大针头,就像臀部肌注,能不痛吗?
事实恰恰相反,胰岛素注射针头非常纤细,而且胰岛素完全不需肌注,只需注射到皮下即可,胰岛素注射针头都经过多次技术处理,针头含有硅胶润滑涂层,涂层可以让针头更容易刺入皮下。实际上大部分人在注射胰岛素时基本感觉不到疼痛。
下列五种情况有可能导致注射疼痛:
刚从冰箱取出的胰岛素温度较低,注射时容易引起疼痛,故注射前应该在室内“预温”一会再进行注射。
酒精具有刺激性,如果消毒皮肤的酒精没干就进行注射,酒精被带至皮下,也可引起疼痛。
注射部位过深,如注射至肌肉层会引起疼痛。
重复在同一点注射。
针头都是一次性的,重复使用针头会使针头变钝、弯曲甚至出现倒钩,这些都会引起注射时疼痛。











