在北京华信医院新生儿重症监护病房(NICU)里有这样一个早产儿,胎龄29周,出生体重770 g,现在生后38天,体重达1370g。看似平常的一句话,却是这个早产儿浴火重生的涅磐。37天里,宝宝腹胀14天,禁食20天,多次徘徊在手术室的门前。令人欣慰的是,命运最终向宝宝打开了幸运的大门。
37天前,小宝宝降生了,胎龄小,体重低。母亲高龄初产,罹患重度子痫前期、肝内胆汁淤积症,注定了宝宝坎坷的征途。新生儿呼吸窘迫综合征(III级)、重症宫内感染性肺炎、呼吸衰竭、败血症、电解质代谢紊乱、硬肿伴水肿……生后一天,一个个诊断就已经纷至沓来。生后3天,宝宝出现腹胀,由此开始了一场与命运抗争的漫漫征程。白细胞显著降低,血小板进行性下降,C反应蛋白(CRP)显著升高,腹部X线出现僵硬的肠管,随着化验检查的变化,一个诊断在儿科医生的脑中越来越清晰—新生儿坏死性小肠结肠炎(Neocrotizing enterocolitis,NEC)。
新生儿坏死性小肠结肠炎是新生儿期特有的一种累及回肠和/或结肠的肠道炎症坏死性疾病,以腹胀、便血为主要表现,在早产儿中尤为常见,是严重威胁新生儿生命的最常见疾病之一。据统计,在出生体重低于1500 g的早产儿中,NEC的发病率为5%-10%,病死率可达20%-30%,其中超过30%-50%的患儿需要接受外科手术治疗。对于手术指征的把握,不只内科医生头痛不已,就算是有经验的外科医生也要反复斟酌。
腹胀若并发急腹症,抢救时限将以分秒计算,这是一场赌博,更是一场赛跑,如何在内科保守治疗的同时又能保证外科手术治疗的绝佳时机,儿科徐小静副主任医师带领医护团队与病魔开始了一场拉锯战。抗感染,呼吸支持,免疫支持,营养支持,纠正电解质代谢紊乱……随着治疗的一步步完善,腹胀成为一系列问题的重中之重。

眼看小宝宝的腹围进行性增大,腹壁青紫愈发明显,腹壁张力开始增加,主管医生崔利峰医师看在眼里,急在心头。转外科?如若手术,770 g的孩子耐受得了吗?如果还是内科保守治疗,这么小的早产儿再入院免不了抽血、检查,与其再遭遇一次,不如留在这里。不转外科?万一错过手术时机呢?生后5天,小宝宝腹围达28 cm(同体重早产儿腹围19 cm),腹壁青紫加重,监测X线仍无好转迹象。进退两难之际,我们请来了儿研所新生儿外科专家马继东主任会诊。专家意见:暂无手术指征,继续监测。大家松了一口气,但是警报依然没有解除。
主管医师崔利峰恨不得24小时盯着宝宝,生怕一个不留神错过了手术时机。那天晚上,崔大夫不值班,但还是陪了宝宝一个晚上。崔大夫默默地在心底给小小男子汉打气,大手牵小手的那一刻有一种信念在传递着。当黎明的曙光到来,崔大夫紧缩的眉头舒展开来,我们知道,一切都不一样了。有了这一次的坚持,我们对治疗更有信心。终于,生后17天,小宝宝腹胀缓解,生后23天,宝宝吃上了第一口奶。
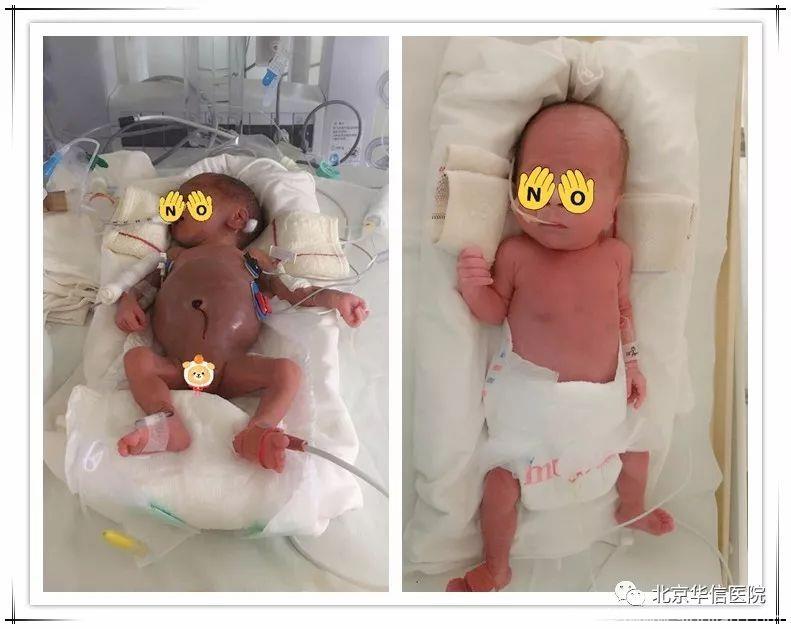
宝宝在治疗前(左)和治疗后(后)的区别
在NICU里,每天都演绎着不同的故事。这些小宝宝是不幸的,生下来就遭受病痛的折磨。但宝宝们又是幸运的,因为有这样的一群人,医者们无私无畏,用真心和执着守护着宝宝们的健康。
在医学的世界里,有时候做出一个选择真的很难,但是请相信,无论什么情况下,医护人员都希望宝宝们健健康康的,因为对儿科医者们而言,宝宝若安好,便是晴天。
作 者:儿科 张丽媛
摄 影:儿科 张丽媛/崔利峰/徐小静