问题一
在调整胰岛素治疗方案前,需对患者进行哪些评估?
1
是否存在引起血糖升高的可逆性因素
了解是否因饮食或运动变化、心理应激、私自改变胰岛素治疗方案、治疗依从性等原因引起血糖升高。如存在上述情况,待纠正可逆因素后,再决定是否调整治疗方案。
2
胰岛素注射技术是否合理
胰岛素注射错误经常会发生。对正在皮下注射胰岛素的患者,应当常规检查患者注射部位及注射方法是否正确。如果是注射错误,则需要对患者进行正确注射技术和方法指导。
3
剂量滴定
评估胰岛素剂量滴定是否充分,如充分滴定剂量后,血糖仍未达标则应调整治疗方案。
4
血糖情况
当给予胰岛素治疗后糖化血红蛋白(HbA1c)不达标时,则需同时评估餐后血糖和空腹血糖是否达标,并根据血糖情况选择不同方案。
5
是否为发生低血糖的高危患者
病程长、老龄、有多种并发症和合并症等均是发生低血糖的高危因素。发生低血糖的高危患者,需考虑调整血糖控制目标,并给予胰岛素类似物治疗。
6
其他因素
综合评估糖尿病并发症、合并症及其他联合用药等情况,并结合患者治疗意愿和依从性,制定个体化转换方案。治疗花费、注射次数、方案的复杂性以及患者自我管理的能力等因素均可能影响治疗意愿和长期依从性。
综上,在调整方案前需评估是否存在可逆转的影响因素,胰岛素剂量是否充分调整等情况;在确定需要调整治疗方案的患者,应根据患者实际情况,制定个体化的治疗方案策略。
问题二
预混胰岛素1次/d疗效不佳时,应如何调整方案?
1
方案调整时机
当胰岛素日剂量达到30 U,或治疗≥3个月血糖仍不达标,或在剂量调整过程中反复出现低血糖,则需考虑改成预混胰岛素2次/d。
2
胰岛素治疗方案调整原则
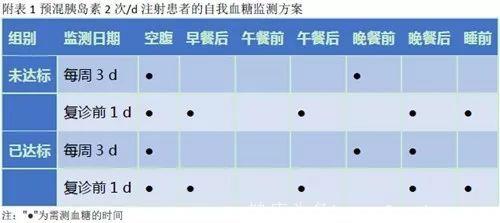
将全天总剂量1︰1分配到早、晚餐前注射,然后根据血糖调整胰岛素剂量。调整为预混胰岛素2次/d后,二甲双胍和a-糖苷酶抑制剂可继续使用;视患者个体情况决定是否继续使用噻唑烷二酮类药物(TZD);不建议联合应用胰岛素促泌剂,否则可能增加低血糖风险。血糖监测则参考预混胰岛素2次/d SMBG原则,见附表1。
问题三
预混胰岛素2次/d血糖控制不达标时,应如何调整方案?
1
方案调整时机
充分调整剂量且合理联合OADs后,HbA1c或餐后血糖不达标,或在调整剂量过程中反复出现低血糖,预混胰岛素2次/d无法满足治疗需求时,则需调整方案。
2
可选择的胰岛素治疗方案
(1)在预混人胰岛素2次/d疗效不佳,或反复出现低血糖,或患者难以依从注射胰岛素后需等待30 min方进食,可考虑调整为预混胰岛素类似物2次/d。
(2)在预混胰岛素2次/d午餐后血糖控制不佳,也可考虑调整为预混胰岛素类似物3次/d。
(3)转为基础-餐时胰岛素方案。
(4)转为CSII。
3
胰岛素治疗方案调整原则
(1)在预混人胰岛素2次/d调整为预混胰岛素类似物2次/d时,胰岛素日剂量等剂量转换,1∶1分配于早、晚餐前,并根据血糖情况进一步调整剂量。调整为预混胰岛素类似物后,可继续联合原有OADs治疗,但胰岛素促泌剂除外;或参考问题2中的OADs联合原则。
(2)在预混胰岛素2次/d调整为预混胰岛素类似物3次/d时,胰岛素日剂量的调整可参考2种方法:①早晚餐前等剂量转换,午餐前加2~6 U;②将每日两次给药方案的早餐前剂量分到早餐和午餐前给药,然后根据血糖调整胰岛素剂量。
(3)在预混胰岛素2次/d调整为基础-餐时胰岛素方案时,将日剂量等量转为基础-餐时胰岛素方案的日剂量,按照原先预混胰岛素剂量的40%~50%作为基础胰岛素剂量,剩余量作为餐时胰岛素,三餐平均分配。
(4)在预混胰岛素2次/d调整为CSII时,CSII全天胰岛素总量换算见附表2,每日基础输注量=全天胰岛素总量×(40%~60%)(平均50%),餐前大剂量一般为初始全天胰岛素用量的50%,按照三餐1/3、1/3、1/3分配。

当胰岛素治疗方案调整为预混胰岛素类似物3次/d、基础-餐时胰岛素方案和CSII时,二甲双胍可继续使用,而a-糖苷酶抑制剂和TZD则需要根据临床情况决定是否继续使用,不联合胰岛素促泌剂。血糖监测原则应调整为多次胰岛素注射方案的SMBG原则,见附表3。

问题四
预混胰岛素2次/d血糖控制不达标时,应如何调整方案?
1
方案调整时机
(1)治疗3个月,如空腹血糖已达标,但HbA1c或餐后血糖仍高于目标值;
(2)或基础胰岛素日剂量超过0.4~0.6 U/kg;(3)或基础胰岛素治疗后,餐后血糖增幅≥3 mmol/L [餐后血糖增幅(mmol/L)=餐后2 h血糖-空腹血糖]。基础胰岛素治疗方案无法满足治疗需求时,则需调整方案。
2
可选择的胰岛素治疗方案
转为基础胰岛素加1~3次餐时胰岛素方案、预混胰岛素2次/d方案或CSII方案。
3
胰岛素治疗方案调整原则
(1)在调整为预混胰岛素2次/d时,可将相同日剂量等量转换,并1∶1分配于早、晚餐前,然后根据血糖调整胰岛素剂量。方案调整后,二甲双胍和a-糖苷酶抑制剂可继续使用;视患者个体情况决定是否继续使用TZD;不建议联用胰岛素促泌剂,可能增加低血糖风险。血糖监测原则参考附表1。
(2)在调整为基础+1~3次餐时胰岛素方案:①基础胰岛素维持原剂量,主餐前予餐时胰岛素4 U,或0.1 U/kg,或10%基础胰岛素剂量。②或者根据每餐碳水化合物摄入量计算餐时胰岛素剂量,每15克碳水化合物给予1 U餐时胰岛素,可增加剂量直至血糖达标。根据血糖可逐渐增加至2~3次餐时胰岛素治疗。血糖监测原则参考附表3。
(3)在调整为CSII方案时,全天胰岛素总量换算见附表2,每日基础输注量=全天胰岛素总量×(40%~60%)(平均50%),餐前大剂量一般为初始全天胰岛素用量的50%,按照三餐1/3、1/3、1/3分配。
方案调整后,OADs联合应用和血糖监测则需做出相应调整。
问题五
胰岛素短期强化治疗后应如何调整方案?
以下T2DM患者可给予胰岛素短期强化治疗:
(1)新诊断且血糖明显升高的患者(HbA1c≥9%,或空腹血糖≥11.1 mmol/L,或伴有明显高血糖症状);
(2)已开始降糖药物治疗,但血糖显著升高或血糖波动较大,需要短期内纠正高血糖的患者。新诊断患者胰岛素强化后,大多调整为OADs和(或)生活方式干预,较少患者需要继续胰岛素治疗,本文对新诊断患者强化后续方案选择不做进一步讨论。对于经短期强化后解除高糖毒性,胰岛β细胞功能和胰岛素敏感性部分恢复的患者可考虑调整方案。
1
方案调整时机
诱因解除,胰岛素短期强化后血糖控制平稳,即可考虑调整为其他方案。
2
胰岛素短期强化后治疗方案的选择
(1)有明确诱因引起血糖升高的患者,诱因消除后可继续强化治疗前的原有治疗方案,少部分β细胞功能较好的患者可仅给予生活方式干预;
(2)对于短期强化前使用OADs,但原方案不能维持降糖疗效的患者,大多需继续胰岛素治疗,后续可调整为预混胰岛素或基础胰岛素方案;
(3)对于短期强化前使用胰岛素,但原方案不能维持降糖疗效的患者,短期强化且血糖控制平稳后,可在原胰岛素方案基础上增加注射次数,或者调整为其他胰岛素方案。
需继续胰岛素治疗的患者,可根据患者血糖控制目标、β细胞功能及治疗意愿等,调整为以下胰岛素方案:
(1)预混胰岛素,如强化方案胰岛素日剂量≤1.0 U/kg,转为预混胰岛素大多仍可满足外源性胰岛素需求。
(2)基础胰岛素,如强化方案胰岛素日剂量较少且餐时胰岛素比例低,也可考虑转为基础胰岛素。调整后如餐后血糖不达标,必要时加用OADs控制餐后血糖。调整后如血糖不能持续达标,或餐后血糖仍控制不佳,可考虑进一步优化胰岛素方案,如加用餐时胰岛素注射,或调整为可同时覆盖基础和餐后血糖控制的预混胰岛素方案。
3
胰岛素治疗方案调整原则
(1)由基础-餐时方案转为预混胰岛素2次/d:可将原胰岛素日剂量减少20%~30%,全天剂量按照1∶1分配于早、晚餐前注射,并根据血糖进一步调整剂量。由CSII调整为预混胰岛素2次/d:早餐前注射剂量=[CSII早餐前剂量+(6:00~18:00的基础率)+CSII午餐前量];晚餐前剂量=[CSII晚餐前剂量+(18:00~6:00基础率)]。依临床情况决定在此剂量基础上是否增加或减少10%~20%剂量,或维持原剂量。方案调整后,二甲双胍和a-糖苷酶抑制剂可继续使用;视患者个体情况决定是否继续使用TZD;不建议联用胰岛素促泌剂,可能增加低血糖风险。血糖监测原则参考附表1。
(2)在基础胰岛素方案时,将基础-餐时或CSII方案中的基础部分直接转为基础胰岛素剂量,同时监测空腹和三餐后血糖。血糖监测原则参考附表4。调整为基础胰岛素方案后,如出现餐后血糖不达标,可联合OADs改善餐后血糖。血糖监测原则参考附表4。

如由短期强化调整为上述胰岛素方案后血糖仍控制不佳,可参考问题二、三、四进行评估以及进一步调整胰岛素方案。
以上内容摘自:《2型糖尿病起始胰岛素后方案转换的临床指导建议》编写委员会. 2型糖尿病起始胰岛素后方案转换的临床指导建议 [J]. 中华糖尿病杂志,2018,10( 2 ): 97-102.
【声明:本文经《中华医学杂志》社有限责任公司授权医脉通,仅限于非商业应用】