多数哮喘患者的病程是可逆的,但有少数患着由于气道慢性过敏性炎症持续存在,反复发作,造成不可逆的病理变化,肺功能损害严重,或者由于急性严重发作,气道阻塞严重,抢救不及时,或者由于某些药物使用不当等情况,均可引起急慢性并发症。
呼吸衰竭
哮喘持续状态伴发呼吸衰竭是一个病情严重,常危及患者生命的疾病,其主要表现是呼吸急促、说话困难、只能单音吐字、心动过速、辅助呼吸肌收缩、多汗、紫绀、意识障碍、球结膜充血、水肿、扑翼样震颤、视神经乳头水肿等。
哮喘持续状态经常规治疗后仍有部分呈进行性加重,发生呼吸衰竭,危及患者的生命安全。
肺气肿和肺心病
哮喘患者因气道过敏性炎症持续存在,并对外界的各种特异的或非特异的刺激产生高反应性。这种患者的支气管系统极容易发生收缩,以至痉挛,造成气道阻塞。气流阻塞如果长期得不到控制,肺残气也越来越多,结果使肺体积不断增大,肺泡结构受破坏,这就形成肺气肿。
其后随着肺气肿的加重,肺泡里淤积的气体造成的肺泡内压力也不断堆加,肺泡周围的血管受到压迫,血液流通障碍,从而造成肺循环阻力增高,压力增大,形成慢性肺动脉高压。
肺动脉高压的形成使从周围血管来的静脉血回到心脏发生困难,同时使心脏(主要是右心室)负担加重,结果右心室壁肥厚、心室增大。由于长期的超负荷工作,右心室慢慢就发生疲劳,右心功能不全,慢性肺源性心脏病。
呼吸骤停
指哮喘患者的呼吸突然停止的严重并发症。发生这样的并发症前,病情一般并不太重,也没有预兆,大半发生于患者咳嗽或进食时,也可在轻微活动后。大半在家中发生,因此家属应及时救治。
如果没有及时进行人工呼吸,常导致在送往医院前就继发心跳停止造成死亡。呼吸骤停的原因可能和发病时的神经反射有关。这种并发症发生的机会非常少见,但应警惕再次发生的可能。
心律失常和休克
严重哮喘发作本身可因缺氧等而引起心律失常和休克,但平喘药物,尤其是氨茶碱和异丙肾上腺素如采用量过多或注射速度过快也可引起上述不良反应。即使当前应用的选择性 β2受体激动剂大量静脉给药时也可发生。
氨茶碱静脉注射速度太快,量过多会产生血管扩张。哮喘患者发作比较严重的哮喘时,往往丢失较多的水分,造成一定程度的脱水,其血容量相对不足,如果血管明显扩张就容易造成低血容性休克,甚至引起死亡,必须引起高度警惕。

胸廓畸形
哮喘患者尤其是年幼时起病或反复发作者,往往引起胸廓畸形,最常见是桶状胸、鸡胸、肋骨外拥等胸廓畸形。严重者可能对呼吸功能有些影晌。
生长发育迟缓
有人认为哮喘病儿长期口服皮质类激素则可以出现生长迟缓,但吸入糖皮质激素是否引起生长迟缓,目前看法不一 [7]。多数认为规范化使用适量的吸入皮质激素不会引起发育的障碍。
支气管哮喘的药物治疗
哮喘治疗的目标:长期控制症状、预防未来风险的发生,即在使用最小有效剂量药物治疗或不用药物的基础上,能使患者与正常人一样生活、学习和工作。
药物作用特点及注意事项
吸入型糖皮质激素
适应症:由于其局部抗炎作用强、全身不良反应少,已成为目前哮喘长期治疗的首选药物。通常需规律吸入1~2周以上方能起效。
少数患者可出现口咽白色念珠菌感染、声音嘶哑,吸药后用清水漱口可减轻局部反应和胃肠吸收。病情严重时不能以吸入治疗替代全身糖皮质激素治疗,以免延误病情。长期吸入较大剂量糖皮质激素(>1000μg/d)者应注意预防全身性不良反应,可采用低~中剂量糖皮质激素与长效β2受体激动剂、白三烯受体阻断剂或缓释茶碱联合使用。
口服糖皮质激素
用于吸入激素无效或需要短期加强治疗的患者。常用泼尼松和泼尼松龙,起始剂量30~60mg/d,症状缓解后逐渐减量至<10mg/d,然后停用或改用吸入剂。不主张长期口服激素用于延长哮喘缓解期。全身应用糖皮质激素是治疗儿童重症哮喘发作的一线药物。一般口服泼尼松1~2mg/kg/d。
静脉糖皮质激素
重度或严重哮喘发作时应及早静脉给予激素。氢化可的松琥珀酸钠100~400mg/d,或甲泼尼龙80~160mg/d。地塞米松因在体内半衰期较长、不良反应较多,应慎用。无激素依赖倾向者可在3-5天内停药;有激素依赖倾向患者应适当延长给药时间,症状缓解后逐渐减量,然后改口服和吸入剂维持。重症患儿可静脉注射氢化可的松號拍酸钠5~10mg/(kg•次),或甲泼尼龙l~2mg/(kg•次),根据病情可间隔4~8h重复使用。
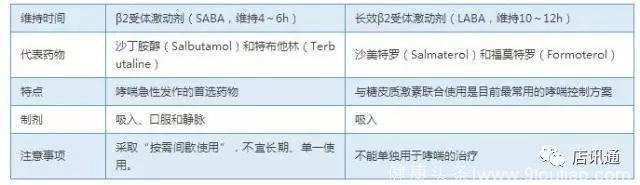
β2受体激动剂
起到舒张支气管、缓解哮喘症状的作用
白三烯受体阻断剂
是目前除糖皮质激素外唯一可单独使用的哮喘控制性药物,可作为轻度哮喘糖皮质激素的替代治疗药物和中至重度哮喘的联合治疗用药,尤适用于阿司匹林哮喘、运动性哮喘和伴有过敏性鼻炎哮喘患者的治疗。
常用药物有孟鲁司特(Monte-lukast)和扎鲁司特(Zafirlukast)。
不良反应通常较轻微,主要是胃肠道症状,少数有皮疹、血管性水肿、转氨酶升高,停药后可恢复正常。
磷酸二酯酶抑制剂(茶碱类药物)
是治疗哮喘的有效药物之一。静脉给药主要应用于重症和危重症哮喘。
茶碱的主要不良反应包括恶心、呕吐、心律失常、血压下降及尿多,偶可兴奋呼吸中枢,严重者可引起抽捧乃至死亡。静脉注射速度过快可引起严重反应,甚至死亡。发热、妊娠、小儿或老年,患有肝、心、肾功能障碍及甲状腺功能亢进者须慎用。合用西咪替丁、喹诺酮类、大环内酯类、普萘洛尔等药物可影响茶碱代谢而使其排泄减慢,应减少用药量。
抗胆碱药
(1)短效抗胆碱药——异丙托溴铵剂型:气雾剂和雾化溶液两种。约10分钟起效,维持4~6h。优势:主要用于哮喘急性发作的治疗,多与β2受体激动剂联合应用,尤其适用于夜间哮喘及多痰的患者。不良反应:少数患者可有口苦或口干感等不良反应。
(2)长效抗胆碱药——噻托溴铵作用更强,持续时间更久(24h),目前只有干粉吸入剂。主要用于哮喘合并慢阻肺以及慢阻肺患者的长期治疗。
IgE抗体
有阻断游离IgE与IgE效应细胞表面受体结合的作用。主要用于吸人性糖皮质激素(ICS)和LABA联合治疗后症状仍未控制且血清IgE水平增高的重症哮喘患者。
急性发作期的治疗
治疗目标:尽快缓解气道痉挛,纠正低氧血症,恢复肺功能,预防进一步恶化或再次发作,防止并发症。
1.轻度
经定量气雾剂(MDI)吸人SABA,在第1小时内每20分钟吸入1~2喷。随后可调整为每3~4小时吸入1~2喷。效果不佳时可加缓释茶碱片,或加用短效抗胆碱药气雾剂吸入。
2.中度
吸入SABA(常用雾化吸入),第1小时内可持续雾化吸入。联合应用雾化吸入短效抗胆碱药、激素混悬液,也可联合静脉注射茶碱类。如果疗效欠佳,应尽早口服激素,同时吸氧。
3.重度至危重度
持续雾化吸入SABA联合雾化吸入短效抗胆碱药、激素混悬液以及静脉茶碱类药物,吸氧,尽早静脉应用激素,待病情得到控制和缓解后改为口服。注意维持水电解质平衡,纠正酸碱失衡。临床症状和肺功能无改善甚至继续恶化者,应及时给予机械通气治疗。对所有急性发作的患者都要制订个体化的长期治疗方案。
慢性持续期的治疗
应在评估和监测患者哮喘控制水平的基础上,定期根据治疗分级方案作出调整,以维持患者的控制水平。
治疗起点:
1.对于大多数未经治疗的持续性哮喘患者,初始治疗应从第2级治疗方案开始;
2.如果初始评估提示哮喘处于严重未控制,治疗应从第3级方案开始。
3.初治患者1~3个月回访,以后每3个月随访1次。当哮喘控制维持至少3个月后,治疗方案可以降级。
咳嗽变异性哮喘的治疗原则
与典型治疗相同,大多数患者吸入低剂量糖皮质激素联合支气管舒张剂(β2受体激动剂或缓释茶碱)即可,或用两者的联合制剂如布地奈德/福莫特罗、氟替卡松/沙美特罗,必要时可短期口服小剂量糖皮质激素治疗。
难治性哮喘的治疗
采用包括吸入糖皮质激素和LABA两种或更多种的控制药物,规范治疗至少6个月仍不能达到良好控制的哮喘。
治疗包括:
1.首先排除患者治疗依从性不佳,并排除诱发加重或使哮喘难以控制的因素;
2.给予高剂量ICS联合/不联合口服激素,加用白三烯受体阻断剂、抗lgE抗体联合治疗;
3.其他可选择的治疗包括免疫抑制剂,支气管热成形术等。












