作为浙江省人民医院的党委书记,在7月1日党生日的这一天,于恩彦教授在中国神经科学学会精神病学基础与临床分会第14届学术年会会场,做了一场有关《双相障碍与睡眠》的报告。在6月30日忙碌了一天后,于教授在深夜到达了泉城济南,谈到前一晚只有不到6小时的睡眠,于教授引出了本次报告的主题。
DSM-IV&DSM-5、英国精神药理学会(BAP)双相障碍治疗指南、加拿大情绪与焦虑治疗网络(CANMAT)双相情感障碍处理指南、澳大利亚及新西兰双相情感障碍治疗临床实践指南,以及中国双相障碍防治指南均指出,睡眠障碍是双相障碍的重要症状之一。于教授以英国指南为例,指出二者之间的关系。
双相障碍不同时相的睡眠障碍
睡眠障碍是触发躁狂发作的最终环节,另外,导致睡眠减少的应激事件可导致双相障碍的复发。那么我们看下这样一个重要的症状在双相障碍的不同时相中是如何表现的。
双相障碍不同时相均存在睡眠障碍。睡眠紊乱是缓解期常见的残留症状(32.4%),与工作表现不佳,睡眠药物服用,日间功能下降,双相症状复发相关。69-99%的躁狂/轻躁狂患者存在睡眠需求减少或入睡/睡眠维持困难。77-90%的抑郁患者存在睡眠过多或入睡困难、睡浅易醒、早醒。下面分别从几个方面观察睡眠特征。
急性躁狂发作期的睡眠特点
与单相抑郁的PSG的表现很相像;与正常对照相比,发现二者在睡眠秩序性受损,REM潜伏期缩短,一级睡眠比例增加,REM密度增加,睡眠持续时间缩短。躁狂患者实际上在床上清醒的时间很长,但睡眠效率很低。导致睡眠减少的因素可诱发轻躁狂或躁狂发作。
双相抑郁发作期的睡眠特点
与单相抑郁患者相比,双相障碍患者REM睡眠更加破碎,入睡潜伏期更长,睡眠纺锤波数量增加,觉醒比例更高,REM密度更大(有助于二者鉴别)。与正常对照组相比,双相抑郁患者的REM潜伏期更短,REM密度更大,睡眠持续时间更短,慢波睡眠潜伏期更长。
也就是说,潜伏期越长,睡眠的质量也相对更差。
双相缓解期的睡眠特点
2015年的一篇meta分析显示,体动记录仪和睡眠日记显示睡眠起始潜伏期延长、睡眠起始后觉醒次数增加、床上时间增加、夜-夜变异性增加(TST、SOL、WASO);问卷调查显示主观失眠症状、日间思睡增加,睡眠质量下降。
另几项研究显示,睡眠缓解期患者的睡眠开始以后潜伏期更长,夜间觉醒更多,REM密度增加,睡眠效率下降。
昼夜节律/睡眠-觉醒在双相障碍发病机制中的作用
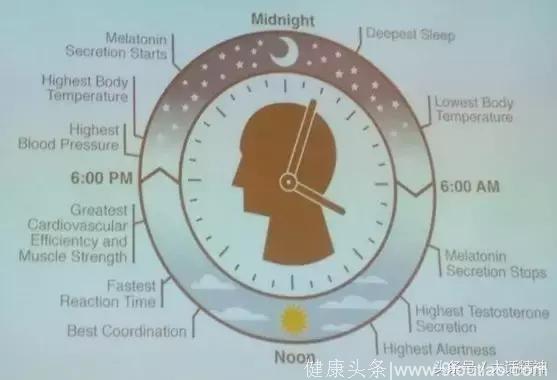
人体生物钟
由上面的人体生物钟可以看到,早上醒来,血压升高,褪黑素分泌停止,警觉性增加;到了下午,协调性和反应性变得越来越好;下午4点-5点之间,心血管及肌力最强;7点到8点,血压和体温最高;到9点的时候,我们准备睡觉,褪黑素开始分泌;凌晨2点到3点钟的时候是深睡眠期;到凌晨4点,体温最低。这就是整个生理的循环机制。那么是否每个人都这样?No!
睡眠的动态变化
2014年一项研究对巴西圣保罗市1024名20-80岁正常成人进行PSG检查。结果表明:随年龄增加,总睡眠时间、睡眠效率、REM睡眠比例、慢波睡眠比例下降(P<0.05);随年龄增加,睡眠觉醒时间、觉醒指数、入睡潜伏期、REM潜伏期、N1N2睡眠比例增加(P<0.05);随年龄增加,呼吸暂停-低通气指数增加,氧饱和度下降,周期性腿动指数增加。性别差异,女性群体中,REM期睡眠比例减少与年龄显著相关,男性群体中,慢波睡眠比例减少与年龄显著相关(Sleep Med. 2014, 15(4): 401-409)。
Malkoff-Schwartz等人发现躁狂发作前的应激事件显著多于抑郁发作。社会时间控制器理论:一系列的生活事件可以导致社会生物节律的紊乱,如睡眠障碍与饮食紊乱等,长期的社会生物节律紊乱,使得易感个体处于一种基本稳定的功能失调的状态,这种状态逐渐成为患者的一种特质,使得患者更容易发作抑郁或者躁狂,这就是“内在扳机(Internal triggers)”的作用。
昼夜节律/睡眠-觉醒失调导致情绪障碍的具体机制
几条主要途径包括:单胺递质信号、免疫功能、HPA轴调节、代谢肽、氧化还原反应/线粒体/凋亡。
昼夜节律表型是双相障碍的潜在特征标记。2015年Bellivier F.等人发现,生活方式不规律、夜间型、睡醒变异性高、皮质醇分泌增多、夜间血浆褪黑素对光高敏感性、隔夜褪黑素低是双相障碍的潜在特征标记。
睡眠障碍与双相障碍的相关性
Ritter. P.S.等人对3021例14-24岁青少年进行基线SCL-90评估,评价其睡眠紊乱严重程度后,进行长达十年的随访。结果:共1943人完成随访,其中41人发展为双相障碍,中位诊断时间为1.9年。睡眠质量差显著增加了随后发展为双相障碍的风险(OR=1.75, P=0.001)。入睡困难和早醒是发展为BD的预测因子。
双相障碍高危人群的睡眠研究
双相障碍高危人群的定义:遗传高危,如患者后代、同胞、一级亲属;临床高危,如阈下躁狂、抑郁+环形特征、抑郁+基因风险。随访一年转化为双相障碍的比例约24%。
遗传高危人群的睡眠特点
双相患者家属:一研究(n=1490例)显示,与健康对照相比,双相患者父母有更多的睡眠紊乱,睡眠质量更差。患者家属的睡眠特点为潜伏期延长、REM睡眠潜伏期缩短、REM密度高、浅睡眠期延长、睡眠破裂。患者家属的昼夜节律特点为时间缩短、幅度降低、相移、夜间型增加。
双相患者后代:一前瞻性研究(n=386例)显示,双相患者后代的夜间觉醒和睡眠不足可能是发展为BD的预测因子。
睡眠与双相抑郁/躁狂严重程度的相关性
总睡眠时间越少,躁狂症状越严重;睡眠变异性越大,抑郁及躁狂症状越严重。
睡眠紊乱是双相复发前驱期的主要症状之一。Sierra P.等人(2007年)进行文献统计,发现在躁狂复发前驱期,53-90%的患者睡眠需求减少,在抑郁复发前驱期,6-57%的患者睡眠减少,28%睡眠增加。这说明躁狂发作前驱期症状比抑郁更容易识别,对躁狂发作前驱期进行有效识别和干预可显著减少复发。
对于那些睡眠与心境显著相关的双相障碍患者来说,睡眠时间增加或减少3个小时,预示着次日即将发生心境改变(抑郁或躁狂)。
双相缓解期的睡眠后觉醒不规律可预测未来2年内抑郁发作。Tommy H. Ng.等人对64例双相障碍缓解期患者进行睡眠日记及睡眠问卷调查,并进行随访观察。结果发现,总睡眠时间不规律与过去5年的抑郁发作次数更多相关,睡眠起始后的觉醒不规律可预测未来2年内的抑郁发作。
双相情感障碍的睡眠特征
最早注意睡眠减少与抑郁发作的关系始于抑郁症的治疗,在对抑郁症患者进行睡眠剥夺治疗时,有一部分患者出现躁狂或轻躁狂发作。有学者设计一种研究预测抑郁治疗过程中转躁的风险率,发现睡眠减少导致轻躁狂和躁狂发作的风险率分别为12%和7%。越来越多的研究发现,昼夜节律紊乱,可能参与双相障碍的病理生理机制,特别是昼夜静息-活动节律和睡眠模式的改变与之最为相关。昼夜节律紊乱,在双相障碍患者的发病诱因、复发以及药物、心理治疗三方面起着重要作用。
总结
双相障碍患者的睡眠障碍发生率高,且躁狂/抑郁/缓解期在共同的时相均存在不同程度的睡眠紊乱问题;
睡眠障碍参与了双相障碍的发病机制;
睡眠可帮助识别双相高危人群,预测双相病情变化。
最后,于教授在提问环节,还提出了“睡眠体验障碍”这一概念,即有的人虽然睡得很好,但总感觉睡眠不充足,于教授建议在这种情况下,可尝试小剂量非典型抗精神病药物。
于恩彦教授简介

浙江省人民医院党委书记、副院长、主任医师、教授、硕士生导师,享受国务院特殊津贴。
现为国际老年精神病学会(IPA)会员,中国老年心理卫生专业委员会主任委员,中国老年认知心理疾病分会副主任委员,中国老年痴呆及相关疾病专业委员会副主任委员,中华精神科学会老年精神病学组委员,中国心理卫生协会理事,中国睡眠研究会睡眠障碍专业委员会委员,浙江省医学会精神科分会主任委员,浙江省康复医学会睡眠障碍专业委员会主任委员,浙江省医学会行为医学分会副主任委员,浙江省老年病康复专业委员会副主任委员,浙江省医学会老年精神障碍分会候任主任委员,省干部保健专家,省司法精神病鉴定专家委员会委员。












