常染色体显性多囊肾(ADPKD)是最常见的遗传性肾病,患病率约为1‰-2‰,临床特点为肾囊肿进行性扩大。约半数ADPKD患者于60岁前进入终末期肾病(ESRD),70%的患者在70岁时需肾脏替代治疗(RRT)。本文就ADPKD的发病机制、诊断和管理进行了总结,供大家参考学习。
ADPKD的临床表现
ADPKD患者的临床表现具有种族差异性。在我国,3/4的ADPKD患者具有家族史。常见的临床表现有:疼痛(76.3%)、高血压(66.7%)、血尿(47.5%)、尿路感染(25.7%)、结石或钙化(19.7%)。ADPKD女性患者肥胖,血尿和高血压风险显著低于男性患者,疼痛发生率高于男性。
ADPKD的发病机制
ADPKD主要由多囊蛋白1(PC1,PKD1编码)或多囊蛋白2(PC2,PKD2编码)功能缺陷所致,具体机制见下图:
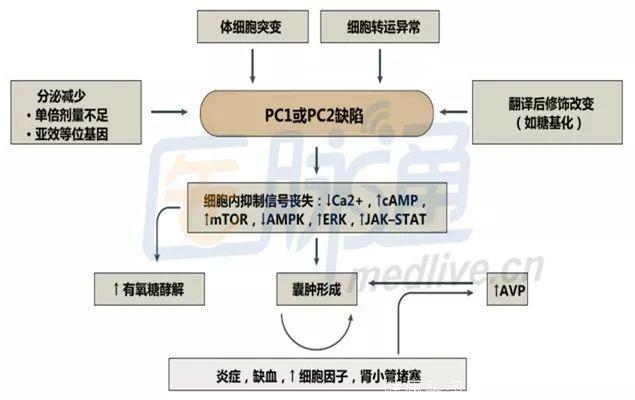
多囊蛋白1(PC1)和/或多囊蛋白2(PC2)活性丧失导致多种细胞信号通路生物化学分子异常,包括cAMP水平升高,mTOR复合物1、细胞外信号调节激酶(ERK)活性增加,Janus激酶/信号转导和转录激活因子(JAK-STAT)通路加强,细胞内钙水平降低和5'-AMP活化蛋白激酶(AMPK)活性下降。继而导致囊肿形成,细胞增殖和代谢失调,包括精氨酸加压素(AVP)水平改变。
ADPKD的诊断
超声是诊断ADPKD最常用的影像学方法,诊断的准确性高达96%。ADPKD的诊断需要依据家族史、肾囊肿数量及发病年龄进行。超声诊断标准为:15-39岁患者单侧或双侧肾囊肿数目≥3;40-59岁每侧肾脏囊肿数目≥2;60岁以上患者每侧肾脏囊肿数≥4,且家族史阳性的患者可诊断为ADPKD。
基因诊断可以检测出约90%ADPKD患者的基因突变,剩余10%符合ADPKD诊断的患者不存在 PKD1和PKD2突变。但由于费用昂贵、技术复杂,基因检测尚未常规用于ADPKD诊断。基因诊断的临床指征包括:
➤ 排除肾脏捐献者是否为非典型ADPKD患者;
➤ 家族史阴性患者需明确诊断以排除其他囊肿性疾病;
➤ 胚胎植入前遗传学诊断需要;
➤ 需明确基因型对患者预后或疾病进展速度做出评估。
ADPKD的治疗
1. 阻断遗传
长期以来,ADPKD主要依靠药物治疗控制疾病进展,但近年来三代试管婴儿技术的不断发展,使我们可以通过植入前基因诊断技术从根本上阻断ADPKD的遗传。
2. 支持治疗
KDIGO指南推荐使用支持治疗以减轻ADPKD临床症状,减少并发症发生率及病死率。干预措施包括:低盐饮食、使用他汀类药物及降压药、每日摄入足量液体(2-3 L/d)、 禁烟、避免使用肾毒性药物和饮用含咖啡因的饮料。
60%-80%的ADPKD患者在疾病早期便出现高血压,首选治疗药为RAAS拮抗剂。血管紧张素转换酶抑制剂相比钙离子拮抗剂可更好地降低血压、降低蛋白尿和保护肾功能;对慢性肾脏病(CKD) 4期及以上或不能耐受RAAS拮抗剂的患者,可改用β受体阻滞剂。因ADPKD患者终生心血管风险较高,且研究显示严格控制血压有益于延缓肾病进展,年龄<50岁的具有残余肾功能的ADPKD患者血压靶目标可<110/75 mmHg;其余患者遵循KDIGO指南推荐意见(无蛋白尿的CKD患者血压应≤140/90 mmHg,蛋白尿≥30 mg/d的患者血压应≤130/80 mmHg)。
3. 抑制囊肿生长
近年来,临床研究主要集中于特异性抑制囊肿生长的药物,包括血管加压素2受体拮抗剂、mTOR抑制剂、生长抑素类似物等。
目前唯一批准ADPKD患者临床使用的是血管加压素2受体拮抗剂托伐普坦,可有效阻断细胞内源性cAMP通路以抑制囊肿生长和囊液分泌。该药已在欧盟、英国、日本、加拿大和韩国获批使用,主要用于控制高风险ADPKD患者的肾病进展。
mTOR抑制剂(如依维莫司、西罗莫司等)主要通过抑制肾小管上皮细胞内mTOR通路活化发挥抗囊肿增殖作用。mTOR抑制剂还可能会导致ADPKD患者蛋白尿的增加。
生长抑素类似物主要通过结合Gα受体抑制胞内cAMP通路而发挥作用。研究显示,生长抑素类似物奥曲肽可有效阻止总肾脏体积增长,但远期效果不佳。
博舒替尼是一种Src/Bcr-Abl酪氨酸激酶抑制剂,抑制Src可减少细胞增殖和黏附,临床上主要用于慢性粒细胞白血病的治疗。2期研究发现,博舒替尼可减缓肾囊肿形成,但对肾功能无益。
参考文献:
[1] 常染色体显性多囊肾病的诊断、监测及治疗.临床肾脏病杂志.2018;18(1):4-7.
[2] New treatment paradigms for ADPKD: moving towards precision medicine. Nature reviews Nephrology. 2017,13 (12) 750-768.
[3] Optimising the management of polycystic kidney disease. Practitioner. 2016 Feb;260(1790):13-6.