糖尿病、糖尿病前期对心血管病变的影响
糖尿病是心、脑血管疾患的独立危险因素。与非糖尿病人群相比,糖尿病患者发生心、脑血管疾病的风险增加2~4倍。
糖尿病前期也与心、脑血管疾病发生风险增加相关。糖尿病患者经常伴有血脂紊乱、高血压等心脑血管病变的重要危险因素。
糖尿病、糖尿病前期的诊断
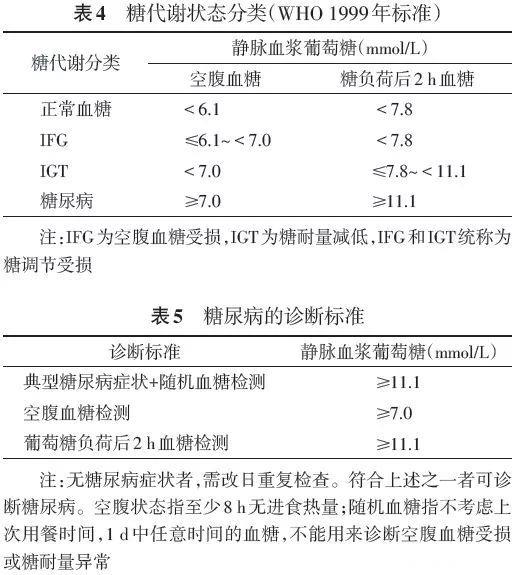
目前我国使用的诊断标准为1999年WHO制定的标准。糖尿病诊断、糖代谢状态分类标准见表4和表5。空腹血糖或75 g口服葡萄糖耐量试验(OGTT)后的2 h血糖可单独用于流行病学调查或人群筛查。但我国资料显示仅查空腹血糖,糖尿病的漏诊率较高,理想的调查是同时检查空腹血糖及OGTT后2 h血糖值。建议已达到糖调节受损的人群,应行OGTT检查,以降低糖尿病的漏诊率。
糖尿病前期的干预措施
1
高危人群的糖尿病筛查
成年人中糖尿病高危人群的定义:在成年人(>18岁)中,具有下列任何1个及以上的糖尿病危险因素者:(1)年龄≥40岁;(2)有糖调节受损史;(3)超重(BMI≥24 kg/m2)或肥胖(BMI≥28 kg/m2)和(或)中心性肥胖(男性腰围≥90 cm,女性腰围≥85 cm);(4)静坐生活方式;(5)一级亲属中有2型糖尿病家族史;(6)有巨大儿(出生体重≥4 kg)生产史或妊娠糖尿病史的妇女;(7)高血压(收缩压≥140 mmHg和/或舒张压≥90 mmHg),或正在接受降压治疗;(8)血脂异常(HDL-C≤0.91 mmol/L、TG≥2.22 mmol/L),或正在接受调脂治疗;(9)ASCVD患者;(10)有一过性类固醇糖尿病病史者;(11)多囊卵巢综合征患者;(12)长期接受抗精神病药物和/或抗抑郁药物治疗的患者。
2
强化生活方式干预预防2型糖尿病
建议糖尿病前期患者应通过饮食控制和运动以降低糖尿病的发生风险,并定期随访,给予社会心理支持,以确保患者的良好的生活方式能够长期坚持;定期检查血糖;同时密切关注其他心血管病危险因素(如吸烟、高血压、血脂异常等),并给予适当的干预措施。
具体目标是:
(1)使超重或肥胖者BMI达到或接近24 kg/m2,或体重至少减少5%~10%;
(2)每日饮食总热量至少减少400~500 kcal(1 kcal=4.184 kJ);
(3)饱和脂肪酸摄入占总脂肪酸摄入的30%以下;
(4)中等强度体力活动,至少保持在150 min/周。
3
药物干预预防2型糖尿病
在糖尿病前期人群中进行的药物干预试验显示,口服降糖药二甲双胍、α-糖苷酶抑制剂、噻唑烷二酮类(TZD)、二甲双胍与TZD联合以及减肥药奥利司他、中药(天芪胶囊)等药物治疗可降低糖尿病前期人群发生糖尿病的风险。然而,由于目前尚无充分的证据表明药物干预具有长期疗效和卫生经济学益处,故各国制定的临床指南尚未广泛推荐药物干预作为预防糖尿病的主要手段。鉴于目前我国的经济发展水平与预防糖尿病相关的卫生保健体制现状。因此,我们暂不推荐使用药物干预的手段预防糖尿病。
2型糖尿病防治中的血糖监测与控制策略
1
血糖控制益处
糖尿病控制与并发症试验(DCCT)、英国前瞻性糖尿病研究(UKPDS)、日本Kumamoto研究等强化血糖控制的临床研究结果提示,在糖尿病早期阶段的糖尿病患者中,强化血糖控制可显著降低糖尿病微血管病变的发生风险。UKPDS研究还显示,在肥胖或超重人群中,二甲双胍的使用与心肌梗死和死亡的发生风险显著下降相关。对DCCT和UKPDS研究人群的长期随访结果显示,早期强化血糖控制与长期随访中糖尿病微血管病变、心肌梗死及死亡的发生风险下降相关。
对新诊断和早期2型糖尿病患者,采用严格控制血糖的策略以降低糖尿病并发症的发生风险。
2
血糖控制目标
2型糖尿病患者常合并代谢综合征的一个或多个组分的临床表现,如高血压、血脂异常、肥胖症等。伴随着血糖、血压、血脂等水平增高及体重增加,2型糖尿病并发症的发生风险、发展速度及其危害等将显著增加。因而,对2型糖尿病基于循证医学证据的科学、合理的治疗策略应该是综合性的,包括降糖、降压、调脂、抗凝、控制体重和改善生活方式等治疗措施。降糖治疗包括饮食控制、合理运动、血糖监测、糖尿病教育和应用降糖药物等综合性治疗措施。2型糖尿病理想的综合控制目标视患者的年龄、合并症、并发症等不同而异(表6)。

制定2型糖尿病患者综合调控目标的首要原则是个体化,应根据患者的年龄、病程、预期寿命、并发症或合并症病情严重程度等进行综合考虑。
糖化血红蛋白(HbA1c)是反映长期血糖控制水平的主要指标之一。对大多数非妊娠成年2型糖尿病患者而言,合理的HbA1c控制目标为<7%。更严格的HbA1c控制目标(如<6.5%,甚或尽可能接近正常)适合于病程较短、预期寿命较长、无并发症、未合并心血管病的2型糖尿病患者,其前提是无低血糖或其他不良反应。相对宽松的HbA1c目标(如<8.0%)可能更适合于有严重低血糖史、预期寿命较短、有显著的微血管或大血管并发症,或有严重合并症、糖尿病病程很长和尽管进行了糖尿病自我管理教育、适当的血糖监测、接受有效剂量的多种降糖药物包括胰岛素治疗仍很难达到常规治疗目标的患者。在治疗调整中,可将HbA1c≥7%作为2型糖尿病启动临床治疗或需要调整治疗方案的重要判断标准。血糖控制应根据SMBG的结果以及HbA1c水平综合判断。
3
2型糖尿病高血糖控制的策略和治疗路径
2型糖尿病是一种进展性疾病,随着病程进展,血糖有逐渐升高的趋势,控制高血糖的治疗强度也应随之加强,常需要多种手段的联合治疗。生活方式干预是2型糖尿病的基础治疗措施,应贯穿于糖尿病治疗的始终。如果单纯生活方式不能使血糖控制达标,应开始药物治疗。2型糖尿病药物治疗的首选是二甲双胍。若患者无禁忌证,应一直在糖尿病的治疗方案中保留二甲双胍。不适合二甲双胍治疗者可选择α-糖苷酶抑制剂或胰岛素促泌剂。如单独使用二甲双胍治疗而血糖仍未达标,则可加用胰岛素促泌剂、α-糖苷酶抑制剂、二肽基肽酶Ⅳ抑制剂或胰岛素增敏剂TZD(二线治疗)。不适合二甲双胍者可采用其他口服药的联合治疗。2种口服药联合治疗而血糖仍不达标者,可加用胰岛素治疗(每日1次基础胰岛素或每日1~2次预混胰岛素)或采用3种口服药联合治疗。胰高血糖素样肽1受体激动剂可用于三线治疗。如基础胰岛素或预混胰岛素与口服药联合治疗控制血糖仍不达标,则应将治疗方案调整为多次胰岛素治疗(基础胰岛素加餐时胰岛素或每日3次预混胰岛素类似物)。采用预混胰岛素治疗和多次胰岛素治疗时应停用胰岛素促分泌剂。
以上内容摘自:以上内容摘自:中国心血管病预防指南(2017)写作组, 中华心血管病杂志编辑委员会. 中国心血管病预防指南(2017) [J]. 中华心血管病杂志,2018,46( 1 ): 10-25.
【声明:本文经《中华医学杂志》社有限责任公司授权医脉通,仅限于非商业应用】
指南原文请见“阅读原文”









