来源|细雨说风湿
类风湿关节炎是人们关注最多,疑诊最多,但是,了解不多、误解很多的疾病。
类风湿关节炎会导致疼痛、残疾,长期用药带来不良反应和家庭经济负担,严重内脏损害还可引起死亡,过去教科书上将之概括为5D,即Discomfort(痛苦),Disability(残疾),Death(死亡),Dollar Lost(经济损失)和Drug Reactions(药物不良反应)。
老百姓将类风湿关节炎称为“不死的癌症”合符常理。
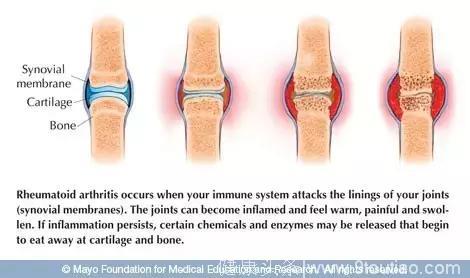
然而,如今对类风湿关节炎的认识已经非常深入、细致,诊断技术水平提高,治疗新药不断涌现,早期诊断,快速将类风湿关节炎控制,并保持病情稳定已经不是难题,出现残疾、致死的可能性越来越小。所以,我们必须换眼光,换思维,重新认识类风湿关节炎。
一、充分评估,与医生一起制定适合的方案类风湿关节炎突出改变是“炎症”,即滑膜炎和血管炎,它们引起关节及关节外组织脏器损害,根除炎症是类风湿关节炎治疗的关键。
抗炎镇痛药、糖皮质激素控制炎症快速、有效,但是停药后关节炎复发。所以,专业的风湿科医生会给病人加用改善病情药物(DMARDs),这是战胜类风湿关节炎的无上法宝。
改善病情药物包括传统改善病情药物和生物制剂。传统改善病情药物包括甲氨蝶呤、来氟米特、柳氮磺吡啶、羟氯喹、艾拉莫德等。生物制剂主要是针对肿瘤坏死因子、白介素-6、CD20、白介素-1等的拮抗剂。
选择何种改善病情药物,需根据个人病情决定。用药前,检查血常规、肝肾功能、血沉、C反应蛋白、关节影像学(如B超/X线/MRI)、肺部高分辨率CT、乙肝三系、TB-SPOT等全面评估疾病活动度、有无感染及内脏受累情况。然后,与患者一起制定治疗方案。
类风湿关节炎一经诊断,即需要开始改善病情药物治疗。在无禁忌证情况下,甲氨蝶呤是首选改善病情药物,视病情单用或其他改善病情药物联用。
通常情况下,生物制剂不作为类风湿关节炎治疗的首选药物,但不包括起病时,病情已经明显活动,类风湿因子/抗环瓜氨酸多肽抗体高滴度阳性,早期出现骨侵蚀以及年轻女性等具有很强预后不良指征的类风湿关节炎。经甲氨蝶呤和(或)其他传统改善病情充分治疗仍不能有效控制病情,对传统药物不能耐受的患者,也有采用生物制剂治疗指征。
二、定期评估,与医生一起决定减药时机研究证实,越早达到缓解的类风湿关节炎患者关节骨侵蚀的发生越少,关节功能保持越好。
炎性疾病活动的主要症状和体征消失即为临床缓解。
如何确定病情是否缓解,需要患者定期复诊,借助DAS28评分等评估工具评价。
在关注疾病缓解的同时,还必须评价药物不良反应。初始治疗时必须每半月复诊、复查,后根据专科医师建议可调整为1到3个月随访一次。
如果疾病缓解不佳和出现不良反应,应及时调整,重新制定治疗方案。最好在开始治疗后3-6个月内使病情达到或基本达到缓解。
能否停药是每个人都关心的问题。
能肯定的是,如果治疗后病情持续缓解,可考虑逐渐减药,首先减量或停用糖皮质激素,其次减生物制剂。
如果患者病情长期保持缓解,医生可与患者商量共同决定谨慎递减改善病情药物。
国外曾尝试对类风湿关节炎处于临床缓解1年以上的患者进行减药或停药,结果是部分患者停药后可持续缓解,但部分患者停药后复发。
且鉴于当患者病情达到缓解并停用改善病情药物后,病情一旦复发,再次达到缓解的难度将是停药前的2倍。
所以,对传统改善病情药物或生物制剂而言,减少药物剂量或延长用药间隔时间应十分慎重,完全停药一般是不推荐的。
临床上,也碰到临床缓解,ACR、DAS28评分等疾病活动评价工具均判断缓解,但是B超、关节MRI等新的影像学检查手段仍发现骨质持续破坏,也就是临床缓解与结构破坏的分离现象,此类病人也应重新制定治疗方案。
经过上面2步,足以控制类风湿关节炎,在类风湿关节炎维持稳定后,抗风湿药物逐渐减量至最少、最小剂量维持,患者可恢复正常社会功能,并获得了最佳社会经济效应。
提醒最佳的治疗方案是符合患者的身体素质,尊重患者的意见,得到患者的配合,只有最恰当的治疗方案才能取得最大疗效。
—END—
类风湿讲堂是类风湿的健康管理平台,欢迎订阅,也欢迎类风湿患者加入类风湿交流群(543175878)交流分享经验~









