故事发生在十多年前的一个夏天......虽然时过境迁,但每每回忆起来总有点不寒而栗。
作者丨依雪
来源丨医学界内分泌频道
早上查房,一位住院患者的老伴和孩子们来看望她。聊天中他们的一个孩子突然说:“大夫,我爸昨天到今天觉得浑身没劲,他也有糖尿病,您也给看看吧?”(画外音:为住院患者家属看病也是我们工作的重要部分!这话谁说的?呵呵,是现在的我说的!倘若当时把他放走,我就摊上大事了!!!)
病史:男性,76岁,糖尿病史10年,口服格列齐特,平时偶尔测血糖在8-15mmol/L。有肢体末梢麻木症状4年。高血压病2年,口服替米沙坦,不监测血压。近2-3年老人出现反应迟钝、动作迟缓、右手不自主抖动。2年前做过彩超提示左颈部血管有斑块,口服阿司匹林每日50mg治疗。昨日开始老人感觉四肢乏力,伴口干、尿频、纳差。有慢性阻塞性肺病史10余年,近3年有活动后气紧症状,近期无加重。有长期吸烟史,每日3-4包烟。
查体:右上肢血压140/80mmHg,左上肢血压110/70mmHg,伸舌居中,双肺偶尔闻及干鸣音,心率90次/分,律齐,腹部(-),四肢肌力在4+级,双侧病理征未引出。
初步看来老人乏力的准确病因不好确定,但血糖控制不佳引起乏力的可能性比较大。测测血糖,调整调整降糖药不就得了呗?但详究起来有些问题是该要考虑处理的:比如双侧血压不对称问题,比如糖尿病慢性并发症排查问题,比如阿司匹林剂量不足问题,比如行动迟缓加右手不自主抖动问题。
“大夫,干脆让我爸也住院得了,住我妈旁边,反正病床也空着,就当陪我妈了。顺便您帮他调理调理。”
“……”(画外音:虽然不违背住院标准,但家属这理由实在……)
为老人办理了住院手续,做了住院常规。测了体温:37.5℃。怎么还有点发热呢?虽然不是很高,但哪里来的致热源?
安顿好了患者,坐在办公桌前下医嘱,脑子里回忆着病人的情况。
除了基础糖尿病和高血压病,目前主要症状是乏力,鉴别诊断考虑如下:
1、高血糖所致:糖尿病史长,平时用药规律但监测不到位,血糖控制不达标,近期出现口干、乏力,这个可能性最大。鉴别也最简单,测个血糖和糖化血红蛋白就OK了。
2、电解质紊乱:老年人合并电解质紊乱最容易出现乏力、纳差症状,要考虑到。不过这引起电解质紊乱的原因实在问不出来。不过没关系,只要抽血查个电解质一目了然,具体原因那是下一步要考虑的。
3、脑血管病:有糖尿病史,有高血压史,有颈动脉斑块史,又有反应迟钝、动作迟缓、右手不自主抖动,再加上双侧血压不对称,这个恐怕逃不掉。虽然目前定位体征不明显,但作为高危因素也是要考虑进去的。做个头颅影像学检查就可以明确,不管新的旧的,风险总要告知。
4、感染:老年人对炎症反应差,对发热耐受性也差,入院发现有低热体征,不除外存在感染发热引起老人乏力、纳差可能。况且还有慢阻肺病史,虽然是夏季。呵呵,若真这样就不是乏力待查的鉴别,而是发热待查的鉴别了。
5、其他,特别是内分泌系统疾患(画外音:主任教导我们,在让病人转他科就诊前一定要除外本科疾患,别让病人在别的科室确诊是内分泌专业疾病,这样有点丢人耶)。好吧,内分泌系统疾患诸如甲亢、甲减、皮质功能减退等等都可以引起乏力症状。不过偷偷说一句,这些个疾患都不急,好像也不是一天的病程能解释的。不过没关系,顺带查了呗。
不管怎样,已经收住院了,就一步一步查吧。可不知道是哪根神经异常活跃,越来越觉得不安,总感觉哪里没有顾及到。不想等到第二天的常规抽血送检,当即开出了医院能做的急诊检查项目。(画外音:是哪位大咖说过,做医生,直感很重要。直感!直感!我得感谢一下。)
很快,结果出来了,让我大跌眼镜。
随机血糖11.8mmol/L,HbA1C6.9%;血白细胞13.83×109/L,中性粒细胞75.4%;乳酸脱氢酶1464U/L,肌酸激酶776U/L,肌酸激酶同工酶64%,肌钙蛋白18.5ng/ml;血钾3.8mmol/L,血钠137mmol/L,血氯98mmol/L;尿素4.2mmol/L,肌酐70μmol/L,二氧化碳结合力26mmol/L;尿蛋白+++,尿酮体-,尿糖++;胸片(-);头颅CT提示多发脑梗死,建议进一步头颅核磁检查。还多个心眼做了十八导联心电图:普遍导联存在T波低平,但无ST段改变。
好吧,至少目前能除外高血糖和电解质紊乱引起乏力可能,而且也没有糖尿病急性并发症存在,尿蛋白阳性估计是有糖尿病肾病,目前肾功能正常,也不急。
血象高是有感染还是应激?好像和内分泌专业没有什么关系。
心脏,心脏,所有指标都指向心脏,是急性心肌梗死?为什么没有丝毫心脏不适症状?(画外音:人家可是来探望老伴的,住院是“顺便”!)
心电图也不典型?是传说中的无痛性心梗?请了心内科急会诊,考虑冠心病不除外(画外音:搞内分泌的都知道,粘了糖尿病的边就不能忘了冠心病这根弦),但目前诊断心肌梗死依据不足,也不除外急性脑梗死引起酶学改变可能。建议抗血小板聚集、他汀类药物治疗,动态观察心电图及心肌酶指标变化。
我不是心脏专业医生,虽然也知道心肌酶和肌钙蛋白升高不仅仅出现在心肌梗死中,但仍固执的认为引起这么异常的酶学指标,心脏脱不了干系。于是,提高护理级别,重症监护,吸氧,卧床休息,扩冠,抗凝,降低心肌耗氧,通知病重……细节不赘述了,大家都是行家。
家属接受了病情,可患者不知情,对身上的各种导线、电极、管路那叫一个排斥。“大夫,我没事,好着呢,哪都不难受,就是没劲,看完老伴我就回去了!”
接下来的两天相安无事。老人除了被仪器绑在床上不能下地自由活动,其他都还OK。每天在家人陪伴下也是乐呵呵的,吃饭、睡觉都不误。入院后连续两天的电解质均正常,D二聚体不高,多次心电图检查没有演变,没有抗炎治疗,血象也恢复接近正常。其他指标呢,您往这边看:
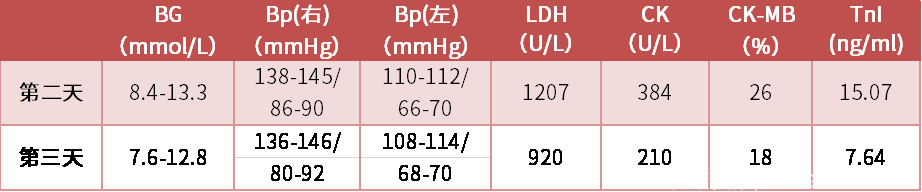
第三天查房,老人终于忍不住了。“大夫,您看我这不是好多了吗,指标也好了,我也没有什么不舒服,我现在也有劲了,是不是可以把这些东西(监护、吸氧、持续微量泵)拿掉了,我不出院,就想下地活动活动。”
看着老人和善而期盼的眼神,我有点动心了。虽然指标没有完全恢复,但确实好多了,心电图也没有变化,老人症状也没有加重倾向,是不是可以……
直感,还是直感,不知道哪里不对劲,就是不想撤掉这些个属于重症患者的监护治疗措施。良心发誓,绝没有过度治疗的意思。(画外音:前辈教导,有时候我们真的一时无法确定问题症结所在,但客观检查指标不会骗人,越是与症状和体征不吻合的严重指标越要重视,动态观察病情很重要。)
于是耐心的劝说老人,把第三天坚持下来,“如果没有问题,明天帮您撤掉这些,咱外出进一步做点检查。”
第三天傍晚,刚刚吃完晚饭的我突然接到值班医生的电话:老人晚上在出现一过性头痛后突然意识丧失,大汗,小便失禁,无抽搐,血压测不到,呼吸20次/分,心率75-88次/分,律齐,氧饱和度88-89%。约5分钟后意识恢复,氧饱和度98-100%,血压仍测不到。已给予升压、扩容等抢救措施。已联系心内、呼吸、神内值班医生会诊,综合会诊意见:心内考虑冠心病不除外,但酶学这么高,心电图却没有变化,也没有心脏不适症状,急性心肌梗死诊断依据不够。出现意识障碍、休克,但监护没有发现恶性心律失常,不好用心源性休克解释;神内考虑不除外急性脑血管病,但这样子也不能外出检查了;呼吸科不考虑肺栓塞,因为没有明显低氧血症,但考虑不除外感染性休克,建议加强抗炎治疗。是因为入院时的低热和血象高吗?
突发休克,除了入院稍高的体温和血象,没有感染相关系统症状体征,病情一度好转后突然加重,感染性休克从何而来?没有神经系统定位症状体征,脑血管意外靠谱吗?(画外音:人这一辈子总会遇上几个不靠谱的菜鸟医生,但我们需要给他们成长和进步的空间,假以时日,他们会成为这个行业的佼佼者。专家也都曾经是菜鸟。不过这一次,还是我来把把关好了。)
感觉会诊意见有点问题,急忙赶往医院。
患者意识已经恢复,经过治疗,血压80/60mmHg,心率90次/分。再次拿来心电图细细比较,发现意识障碍后复查的那一份V6-V9导联ST段有抬高趋势,V1-3导联ST段有下移趋势,原来低平的T波出现直立。(画外音:主任教导我们,不要只看到直立的T波倒置觉得是问题,原本倒置的T波直立问题更大!心电图演变比改变更重要!主任又救了我一回。)
再次复查:乳酸脱氢酶2045U/L,肌酸激酶455U/L,肌酸激酶同工酶37%,肌钙蛋白20.54ng/ml,已经好转的心肌酶学指标再次升高。再次联系心内科二线值班医生会诊,考虑急性心肌梗死、心源性休克诊断成立,即刻调整治疗方案。
接下来,患者一般情况逐渐好转,虽仍以升压药物维持,但病情还算平稳,尿量也正常。连续多次复查的心电图又回到了入院时的图形。情况似乎在向好的方向发展,心肌酶经过高峰后也在回落。

第六天早上查房,“全副武装”的老人笑着对我说,“不好意思大夫,又给您添麻烦了,吓到你了吧?没事,我现在挺好的,没哪里不舒服,明天您帮我把这些个管啊线啊什么的都下了吧,我恢复的挺好的。”说着说着,老人突然一阵咳嗽,心率由80多次直线上升到了120,赶紧量血压,80/40mmHg。紧急床旁心电图:II、III、AVF、V3R-V5R、V6-9ST段抬高0.2-0.3mv,考虑急性下壁、右室、正后壁心肌梗死。回头再看已经停止了咳嗽的老人,正和老伴聊天,谈中午吃什么。
My God!这是什么知觉啊!心脏都这样了还没有症状,还在聊吃什么,还准备出院回家。整个颠覆了我对休克的印象。好像没有什么可犹豫和妥协的了,向子女解释病情后,决定再努力一把,急转心内科,介入治疗。
剧情的发展不尽如人意,患者最终没有能和老伴一起出院回家共度晚年。当天的冠脉造影提示右冠开口100%闭塞,回旋支中段100%闭塞,前降支近中段85-90%左右节段性狭窄,虽导丝通过右冠血流有所恢复,但最终仍没有留住患者的生命。
后记
作为内分泌专业医生,我们都知道:糖尿病是冠心病的等危症。其实从某种意义上讲,糖尿病患者发生的急性心肌梗死可能比没有糖尿病的患者治疗起来更棘手。弥漫的多支病变、症状的不典型、疼痛感知阈低等特点屡屡让已经万分小心的我们掉进坑里。工作这么多年,依然没有找到什么特别有效的方法可以避开深坑,不过还是有一些经验可以和大家分享。
1、不要被患方的不在意带到沟里。会主动到医院就医甚至要求住院的一定有客观存在的原因,绝不是“没什么不舒服,就是想调理调理”这么简单。
2、主观症状可以掺假,客观体征和检查结果不会说谎。患者的认知不同,对不适感觉的耐受不同,都会导致对疾病症状表述的不同。但医生客观的查体和检查数据、影像不会骗人。当二者不吻合时要多个心眼。
3、不是所有的疾病都典型,不要被正常的数据迷惑。大家可能都见过无感知低血糖,也听说过心率不快的心衰,更熟悉无痛性心梗,那么这个患者休克时心率不快也不足为奇了。不过,我总觉得这些不能简单的用不典型来解释,可能某种程度讲是更严重的表现。所以,当一些正常的数据或者现象出现在重症患者身上时,更该引起重视。比如没有发热的肺炎,比如血象不高的感染,还有重症患者原有高血糖或者高血压突然减轻,不需药物治疗。
4、会诊意见有时只能参考,不能跟风。且不说会诊医生的资质水平如何,单就病情观察这一项而言,会诊医生就差主管医生一大截子。有些疾病可能一眼就能辨明真相,但有的恐怕是要通过数天的观察变化才能客观判断的。不过没有关系,医院的三级医师制度、病例讨论制度可不是摆设,认真执行核心制度,就能最大程度为患者提供客观、全面、准确的病情判断。
5、不识庐山真面目的时候不妨先做点简单的检查,比如生命体征、心电图、三大常规,比如血糖、离子、肌酶、血气,再进一步可以胸片、腹部超声。这些都是体检的常规了,对于就诊的患者做做这些不为过。往往可以从这些结果中发现蛛丝马迹,再顺藤摸瓜就容易多了。
6、直感!好吧,我又说到这个了。其实我不太相信直感是天生的,天生的那不是直感,是异能。直感是靠多年的经验、扎实的基础、认真的问诊和查体培养起来的。而这种直感也最容易在病患多、工作忙、身心疲惫时悄悄溜走。前辈曾说过,经验都是教训换来的。没有谁能保证自己永不犯错,但我们可以做到不犯自己和别人曾经犯过的错。而且我们不断努力从以往的错误中总结经验,尽可能减少新错误的发生。毕竟,无论对谁而言,生命都只有一次。